Вот краткий список наиболее распространенных признаков плохого самочувствия хорька:
- изменения в поведении, не свойственные характеру (любое отклонение поведения от нормы, будь то вялость, апатия, снижение подвижности или наоборот излишняя нервозность, беспокойство, являются поводом для пристального наблюдения за состоянием зверька и при малейшем подозрении на нездоровье – поводом для визита ко врачу);
- полное отсутствие подвижности (если животное лежит неподвижно с закрытыми глазками – тревожный признак, говорящий об очень тяжелом состоянии зверька);
- учащенное затрудненное дыхание или наоборот, дыхание резко замедленное, поверхностное;
- ограничение подвижности (нарушение опороспособности на передние или задние конечности);
- хромота (перемежающаяся или абсолютная хромота на одну из конечностей);
- замедленный рост и развитие молодняка;
- аллопеции (безволосые участки кожи), покраснение, шелушение, утолщение и уплотнение участков кожи;
- раны, ссадины, царапины, расчесы, корочки и т. д. на поверхности кожи;
- чрезмерное выпадение шерсти;
- взъерошенная, сухая, тусклая или слипшаяся шерсть;
- постепенное разрежение шерсти, чаще всего начинающееся с хвоста и спины (признаки возможного развития гиперадренокортицизма – болезни надпочечников);
- изменение контуров тела (например, вздутие живота);
- образование кожных, подкожных уплотнений, припухлостей (особенно появление вздутия на кончике хвоста хорька – признак образования довольно агрессивной опухоли – хордомы);
- зуд, беспокойство, расчесы;
- зуд, беспокойство в области ушных раковин (у хорьков очень распространено такое заболевание, как отодектоз – ушная чесотка);
- выделения различного характера (слизистые, кровянистые, гнойные и др.) из носа, глаз;
- чихание, кашель, затрудненное дыхание;
- обильное слюнотечение, затрудненный прием и пережевывание корма (признаки образования зубного камня, наличия инородного тела во рту или понижения уровня сахара в крови при инсулиноме);
- постепенное или резкое снижение веса;
- снижение или отсутствие аппетита (крайне опасный признак, так как вследствие интенсивного обмена веществ даже недлительное отсутствие аппетита может привести к необратимым последствиям);
- рвота;
- снижение или наоборот повышение жажды;
- затрудненное мочеиспускание небольшими порциями или его полное отсутствие;
- изменение цвета или характера мочи;
- мелкий, редкий, сухой стул или его отсутствие (в особенности в сочетании с такими признаками, как рвота и отсутствие аппетита может свидетельствовать о поедании хорьком какого-либо инородного тела);
- жидкий стул, изменение цвета стула, стул с примесью крови, слизи и т.д.;
- повышенная утомляемость, потеря сознания (часто является признаком сердечной патологии или слабости вследствие низкого уровня сахара в крови при инсулиноме);
- судороги и паралич.
Помимо самостоятельных осмотров рекомендуется проводить регулярные профилактические осмотры у ветеринарного врача. Для своевременного предупреждения и обнаружения ряда заболеваний рекомендуется посещать ветеринарного врача по крайней мере раз в год. Эти осмотры можно совместить с вакцинацией.
Что такое ревматоидный артрит?
РА — это аутоиммунное заболевание, развивающееся при атаке иммунной системы на собственные суставы человека и проявляющееся болезненным отеком, называемым воспалением. РА обычно поражает суставы кистей, запястий и коленей. Иногда он может поражать сразу несколько суставов.
Симптомы боль или скованность в суставах. Пациенты могут чувствовать себя очень усталыми и ослабленными, а иногда данное состояние может проявляться повышением температуры тела. Со временем РА может вызвать необратимые повреждения суставов. РА — хроническое, длительное заболевание, и в настоящее время нет никакого лечения. У большинства пациентов наблюдаются периоды ремиссии, в течение которых симптомы не проявляются. В других случаях симптомы будут усиливаться. Врачи называют эти периоды вспышками. Пациенты с РА обычно могут справиться с этим состоянием, принимая лекарственные средства и внося определенные изменения в образ жизни.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Лечение острой гипокальциемии
Когда общий уровень кальция составляет менее 1,9 ммоль/л или уровень ионизированного кальция менее 1 ммоль/л, или когда возникают симптомы гипокальциемии проводится внутривенное вливание кальция. Чтобы избежать экстравазации и раздражения окружающих тканей, что особенно характерно для хлорида кальция, рекомендуется вводить через центральный венозный катетер глюконат кальция.
1-2 мл 10%. ампулы глюконата кальция разводят в 50-100 мл декстрозы. Фосфаты и бикарбонаты нельзя добавлять вместе, чтобы избежать выпадения осадка.
При необходимости следует также назначать пероральные добавки кальция и витамин D. Следует устранять дефицит магния или алкалоз. Устойчивость периферических тканей к ПТГ может сохраняться в течение нескольких дней.
Методы лечения ветряной оспы
Как правило, ветряная оспа у детей проходит без осложнений. Заболевание представляет опасность при беременности: если будущая мама не болела в детстве ветрянкой (т.е. не имеет соответствующего иммунитета), инфекция может привести к развитию серьёзных патологий и даже гибели плода.
Лечение ветрянки направлено на предотвращение осложнений, у детей, прежде всего, надо постараться исключить попадание в повреждения кожи вторичной инфекции.
Если Вы обнаружили у Вашего ребёнка симптомы ветрянки, вызовите на дом нашего педиатра.
Симптоматическое лечение
Больному ребёнку предписывается постельный режим. Если ребёнок плохо переносит температуру, ему могут быть назначены жаропонижающие средства
Основное внимание уделяется снятию зуда и обработке высыпаний. Рекомендуется обильное питьё
Практикуется назначение противовирусных препаратов.
Вакцинация
Методом специфической профилактики заболевания является вакцинация. Вакцина формирует стойкий иммунитет на долгие годы. При контакте с больным проводится экстренная вакцинация в течение первых 72 часов.
При планировании беременности целесообразно сдать анализы, чтобы убедиться в наличии иммунитета к возбудителю ветрянки. В том случае, если специфических тел не обнаружится, врачи рекомендуют сделать прививку от ветряной оспы, чтобы исключить риски во время вынашивания ребенка.
В АО «Семейный доктор» вакцинация против ветрянки проводится препаратами импортного производства – Варилрикс, Окавакс. Наши специалисты подберут для Вас удобную схему вакцинации.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Пять ошибок, которые могут привести к заражению сальмонеллой
- Хранение яиц в тепле. Первая ошибка, ведущая к опасной болезни — покупка яиц хранящихся вне холодильника. Палочки сальмонеллы любят тепло: в комфортных условиях они быстро размножаются. В холодильнике сальмонелла также может размножаться, но не так быстро. С малым количеством бактерий организм может справиться с большим — нет.
- Нарушения гигиены. Если вы разбиваете скорлупу яиц, а затем просто протираете руки полотенцем, вы повышаете риск заражения. Бактерии сальмонеллы, которые были на скорлупе, остаются на коже и легко переносятся на другие продукты питания. По данным Всемирной организации здравоохранения, до 69% желудочно-кишечных инфекций возникают в результате недостаточно качественного мытья рук. После контакта с яичной скорлупой нужно мыть руки с мылом не менее 14 секунд.
- Мытье яиц, предназначенных для длительной готовки. Если вы готовите торт, который проведет около часа в духовке, то перед разбиванием не мойте яйца, предназначенные для теста. Сальмонелла погибает при температуре около 70 градусов по Цельсию, поэтому приготовление в горячей печи определенно уничтожит бактерии. Водопроводная вода, температура которой обычно не превышает 40 градусов, может перенести бактерии на другие продукты или губку, где сальмонелла успешно начнет размножаться.
- Использование сырых желтков без нагрева скорлупы. Многие хозяйки готовят домашний майонез на основе сырых желтков. В этом случае, палочки сальмонеллы, которые были на яичной скорлупе, могут попасть в пищу. Чтобы этого избежать, нужно залить яйцо кипящей водой, и только после этого разбивать скорлупу.
- Использование деревянной доски для разделки продуктов. Хотя мы связываем заражение сальмонеллой главным образом с сырыми яйцами, эти бактерии также могут быть обнаружены в мясе (включая птицу и рыбу), паштетах, в сыре и даже во фруктовых соках. Чтобы не заразить домочадцев неприятной болезнью, нужно иметь отдельную пластиковую разделочную доску для мяса, рыбы, фруктов и овощей. Деревянная доска не подходит — ее сложно отмыть.
Лечение заболевания
В зависимости от особенности протекания лечение инфекционного мононуклеоза может проходить в условиях стационара или дома. Больному полагается соблюдение постельного режима, а в некоторых случаях – еще и специальной диеты.
Комплекс лечения направлен на снятие интоксикации организма, симптомов, приведение его в стабильное состояние. Наряду с этим назначается витаминная терапия (качественное питание, витаминные комплексы по возрасту).
Тяжелые случаи инфекционного мононуклеоза с явно выраженными некротизирующими процессами требуют участия антибиотиков. В случае если имеет место разрыв селезенки, то в экстренном порядке осуществляется ее полное удаление.
Диагностика панариция
Установить диагноз могут травматолог, ортопед и инфекционист. После осмотра и сбора данных анамнеза врач назначит:
- клинический анализ мочи;
- клинический анализ крови;
- бактериологический посев с пораженного участка:
- рентгенография.
Чтобы уточнить форму и локализацию воспаления, врач аккуратно пропальпирует больное место пуговчатым зондом.
Поскольку суставной панариций выявить сложнее — может возникнуть необходимость сделать сравнительные рентгенограммы одноименного пальца на правой и левой руках. По результатам обследования врач примет решение как лечить панариций.
Профилактика заболевания
В рамках профилактики сальмонеллеза нужно соблюдать следующие правила:
- мойте руки после туалета и перед приготовлением пищи;
- содержите кухню в чистоте;
- мойте руки после контакта с животными, смены подгузника у ребенка, после касания яичной скорлупы или сырого мяса.
Также следует соблюдать правила обращения с пищевыми продуктами:
- храните продукты при низкой температуре;
- исключите повторное замораживание продуктов;
- храните сырое мясо и яйца, чтобы они не соприкасались с другими продуктами;
- использование отдельной разделочной доски для сырого мяса, тщательная очистка оборудования, используемого для приготовления сырого мяса и яиц,
- избегайте употребления мороженого, салатных соусов, майонеза, тортов и печенья, особенно со сливками, от неизвестных производителей и случайных продавцов;
- избегайте употребления непастеризованного молока и его продуктов;
- не пейте не кипяченую воду.
Диагностика опущения желудка
Клиническая картина при гастроптозе напоминает симптоматику многих желудочно-кишечных патологий. Поэтому диагностика опущения желудка требует комплексного обследования.
После сбора анамнеза врач проводит полипозиционное физикальное обследование живота, при котором исходное положение желудка в брюшной полости определяется при пальпации в положении лежа, а прощупывание в положении стоя позволяет определить западения в эпигастральной области и выбухания в надлонной зоне живота.
Для постановки правильного диагноза гастроптоза также используются:
- рентгеноскопическое обследование пищевода и желудка с контрастным веществом,
- эндоскопическое обследование ЖКТ — эзофагогастродуоденоскопия (ЭГДС),
- фиброэзофагогастродуоденоскопия (ФЭГДС) пищевода, желудка и двенадцатиперстной кишки.
Легкая гиперкальциемия
Чаще всего вызывается первичным гиперпаратиреозом. Хирургическое лечение при таком состоянии не показано, но пациенты должны находиться под наблюдением и оцениваться на предмет симптомов, артериального давления, уровня кальция, функции почек, экскреции кальция с мочой, визуализационных исследований почечнокаменной болезни, минеральной плотности костей.
Показания к операции на паращитовидных железах:
- содержание кальция > 2,85 ммоль/л;
- эпизоды опасной для жизни гиперкальциемии;
- снижение клиренса креатинина;
- камни в почках;
- повышенное выведение кальция с мочой;
- снижение минеральной плотности костей (>2 SD).
Виды панариция
Панариций на пальцах рук встречается чаще, чем на стопах. Он может развиться у человека любого возраста, как у мужчин, так и у женщин. Однако чаще всего болезнь поражает пациентов 20-50 лет. У детей тяжелые формы панарициев диагностируют редко, у них обычно воспаляется только околоногтевой валик (паронихии).
Классификация панарициев:
- Околоногтевая форма или паронихий. Болезненный процесс захватывает край ногтевой пластины, переходит на околоногтевой валик. Причина возникновения такого панариция — микротравмы примыкающих к ногтю тканей, почти незаметные порезы — например, в результате непрофессионально сделанного маникюра.
- Подкожный панариций. Нагноение образуется с обратной стороны травмы, в подкожном гнойном пузыре накапливается экссудат, часто — с кровянистыми примесями. Примечательно, что такой нарыв не болит, человека может беспокоить только незначительное жжение. Кожа вокруг панариция краснеет. Если подкожный пузырь увеличивается в объеме — это значит, что болезнь прогрессирует. Именно эта форма заболевания легче других поддается лечению. Но в силу особенностей строения мягких тканей воспаление быстро распространяется на суставы и сухожилия.
- Подногтевой панариций. Очаг воспаления находится под ногтевой пластиной, в мягких тканях. Инфекцию можно занести при травме ногтя или занозе.
- Костный панариций. В этом случае воспаляется костная ткань пальца. Такое воспаление может возникнуть после глубоких травм и переломов.
- Суставная форма или гнойный артрит. Поражается сустав между фалангами, пальцы приобретают веретенообразную форму и любое движение становится болезненным.
- Комбинированная суставно-костная форма. Воспаление захватывает не только сустав, но и кость.
- Сухожильная форма. Самый сложный и болезненный вид панариция. Кроме кости и сустава воспаление перекидывается на сухожилия, пораженный участок опухает и из-за сильной боли становиться практически невозможно двигать пальцами и конечностью.
Внимание! Выявить подкожный панариций особенно сложно у людей с плотной малочувствительной кожей. Первые признаки воспаления начинают проявляться через 5-7 дней после травмы, когда человек уже почти не обращает внимания на первые неприятные ощущения
Без лечения воспаление захватывает сухожилия, суставы и фаланги приводя к осложненной форме болезни.
Ответы на распространенные вопросы
Как не заболеть инфекционным мононуклеозом?
К сожалению, полностью оградить себя от этого заболевания невозможно. Однако можно предпринять профилактические меры, чтобы снизить риск осложнений. В период простудных заболеваний желательно избегать мест большого скопления людей.
Какие могут быть последствия этой болезни?
Последствия инфекционного мононуклеоза – это осложнения, с которыми сталкивается ослабленный организм или тот, который не получил должного лечения. К ним относятся дополнительная бактериальная инфекция, менингоэнцефалит, гепатит. В большинстве основное последствие заболевания – падением иммунитета.
Инфекционный мононуклеоз: чем лечить?
Лечение подбирается врачом в индивидуальном порядке
Важно снять симптомы и токсическую нагрузку на организм. При наличии бактериальной инфекции – использовать антибиотики.
Лечение
Кисты могут вызвать повреждение кожи, что приводит к образованию рубцов.
Лечение тяжелых, кистозных угрей требует помощи врача-специалиста и некоторых мер по уходу за собой. Медикаментозное лечение может быть эффективным в предотвращении кист и рубцов.
Перекись бензоила
Перекись бензоила — это лечение, доступное людям с угрями любой степени тяжести. Перекись бензоила можно приобрести в аптеках без рецепта. Уже более 50 лет он является основой лечения угрей. Доступны составы на водной и спиртовой основе бензоилпероксида, и подходящая форма зависит от типа кожи. Препараты на спиртовой основе сушат кожу, что делает их более подходящими для людей с жирной кожей.
Препараты бензоилпероксида, которые включают в себя очищающие жидкости, лосьоны, крема и гели, используются один или два раза в день. Наиболее распространенным побочным эффектом является раздражение кожи. Аллергия обычно не возникает.
Изотретиноин
Изотретиноин — это лекарственное средство для лечения кистозных угрей, которое продается под несколькими торговыми марками, включая Absorica, Amnesteem, Claravis, Myorisan и Sotret.
Изотретиноин является очень эффективным средством, но имеет значительные побочные эффекты и опасен при беременности. Обычно его принимают в дозе 1 миллиграмм на каждый килограмм массы тела один раз в день в течение 16-20 недель.
При умеренных угрях изотретиноин не назначают, если только стандартное лечение пероральными антибиотиками окажется неэффективным. Однако изотретиноин рекомендуется в качестве первой линии лечения тяжелых угрей.
Побочные эффекты изотретиноина включают:
- сухость глаз и половых органов
- потрескавшиеся губы
- боли в суставах
- депрессию
- повреждение печени
- повышенные уровни липидов
Изотретиноин является тератогенным препаратом. Это означает, что прием его во время беременности в любой дозе, даже в течение короткого времени, может привести к врожденным уродствам. Изотретиноин также может привести к потере беременности или преждевременным родам и может привести к смерти новорожденного.
Поэтому женщинам, которые могут забеременеть, необходимо использовать контрацепцию в течение 1 месяца до, во время и, по крайней мере, через месяц после лечения изотретиноином.
Тестирование на беременность также необходимо до начала приема изотретиноина, а затем каждый месяц до прекращения приема препарата.
Стероидные инъекции
Введение кортикостероидных препаратов триамцинолона непосредственно в кисту может уменьшить воспаление и предотвратить образование рубцов. Это лечение проводится дерматологом. После инъекции могут быть кратковременные локализованные побочные эффекты.
Дерматологи могут предложить разрез и дренирование некоторых крупных кист, но настоятельно рекомендуется, чтобы люди не пытались делать это самостоятельно, так как это может усугубить проблему с кожей и вызвать серьезные рубцы и глубокую инфекцию.
Противозачаточные препараты
Длительное лечение угрей у женщин может включать противозачаточные таблетки, которые подавляют выработку кожного жира. При необходимости пероральные препараты, содержащие эстроген и прогестерон, могут применяться более 6 месяцев. Препарат под названием спиронолактон также можно назначать вместе с таблеткой. Это синтетический стероид, который подавляет андрогены.
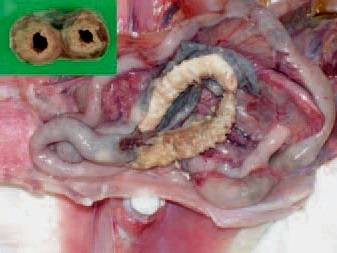
Симптомы гистомоноза индеек
Скрытый период длится от недели до месяца. Чаще всего болеют индюшата – маленькие и подросшие, в возрасте от нескольких суток до 3 месяцев. Молодняк переносит гистомоноз очень тяжело, болезнь протекает в острой форме и часто ведет к летальному исходу.
Взрослые особи болеют реже, в большинстве случаев хронически, при этом являясь постоянными носителями и распространителями инфекции. Развитию гистмоноза присуща сезонность – чаще всего вспышки наблюдают в конце лета.
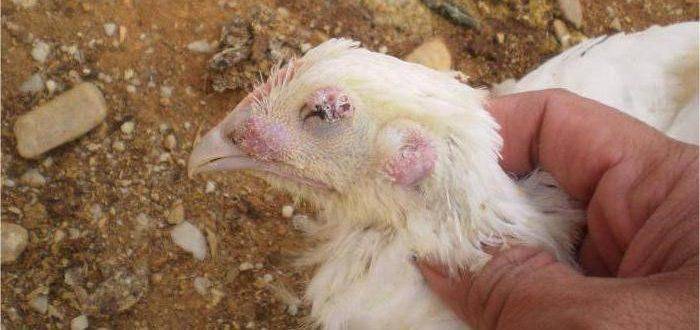
«Черная голова» при гистомонозе индеек

При остром течении болезни, гистомоноз характерен такими признаками:
- отсутствие аппетита и жажда;
- скученность у источников тепла, угнетенность, апатия;
- крылья опущены, оперение тусклое, поза сгорбленная;
- светло-желтый, затем зеленовато-бурый понос с очень неприятным запахом;
- птица худеет, выглядит слабой, обессиленной;
- развиваются отеки, цианоз слизистых оболочек;
- кожа головы опухает, приобретает лилово-серый оттенок, у молодых особей – черный;
- температуры тела понижается на 1-2 °C;
- спазмы мышц, конвульсии, парез.
Через 1-3 недели от появления первых признаков наступает летальный исход. Взрослые индюки чаще переносят гистомоноз хронически, такая птица теряет вес, слабеет и является источником инфекции.
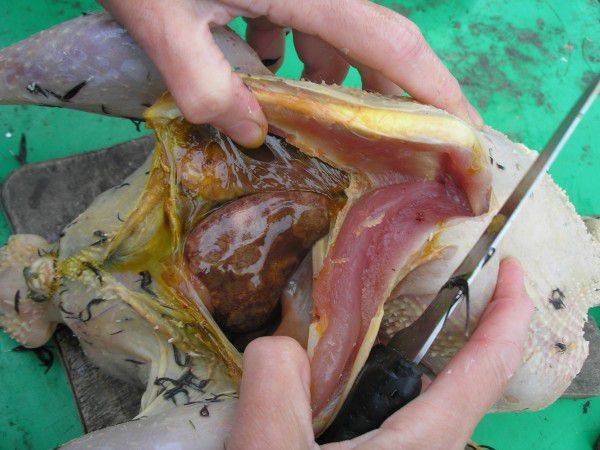
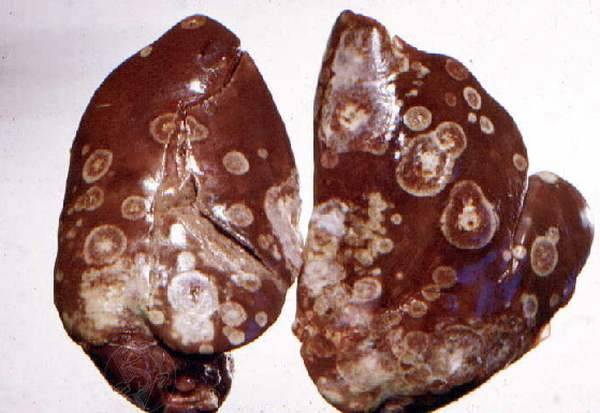
При вскрытии индеек, павших от острого течения болезни, патологические изменения находят в кишечнике, по большей части в слепых кишках. Они утолщены, поверхность гиперемирована, покрыта кровоизлияниями, внутри творожистая масса, внутренняя поверхность покрыта язвами и некротическими участками.
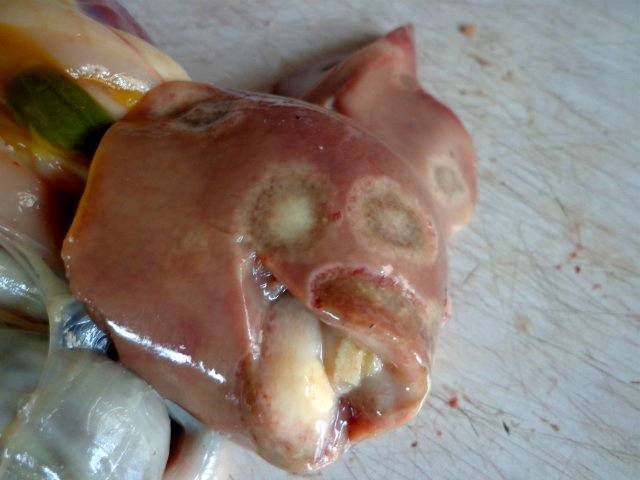
Печень увеличена, на ее поверхности круглые очаги поражений беловатого цвета, при разрезе в паренхиме наблюдают гной в творожистом состоянии.
Лечение
Сальмонеллез обычно проходит в течение 5-7 дней и часто не требует лечения, кроме легкой диеты и употребления большого количества жидкости.
При очень тяжелой диарее необходимо принимать:
- растворы питьевого электролита (например, Регидрон, Оралит);
- химиотерапевтические средства (например, нифуроксазид).
Людям с тяжелой диареей может потребоваться внутривенная гидратация.
Лечение антибиотиками (ампициллин, триметоприм-сульфаметоксазол или ципрофлоксацин) обычно не требуется, если инфекция не является острой и не распространяется за пределы кишечника.
Некоторые штаммы сальмонеллы устойчивы к определенным типам антибиотиков. Иммунитет у бактерий возникает из-за чрезмерного использования антибиотиков, главным образом при разведении животных, что приводит к выживанию только сильных бактерий.
В случае инфицирования такими бактериями лечение требует полной антибиограммы для конкретного штамма, которым заражен пациент.
Гипокальциемия
Гипокальциемия – это часто диагностируемая биохимическая аномалия, которая в более легких случаях может протекать бессимптомно и быть серьезной при угрожающих жизни кризах. Нормальный уровень кальция в крови составляет от 2,1 до 2,6 ммоль/л. Уровень ниже нормы называется гипокальциемией.
Наиболее частые причины:
Низкий уровень витамина D в крови. Чаще всего встречается у людей с низким уровнем солнечного света и низким содержанием витамина D. Потребность в витамине D особенно повышена у беременных и сразу после родов. Это связано с гипокальциемией у младенцев, находящихся на грудном вскармливании. Гипокальциемия с дефицитом витамина D также часто наблюдается у пациентов, применяющих противосудорожных средств, которые активируют ферменты, способствующие деградации витамина D.
В исследованиях оценивали уровни витамина D в крови детей, живущих в учреждениях для больных с плохо контролируемой эпилепсией. Его дефицит был выявлен у 75% пациентов. Основными факторами, вызывающими остеомаляцию, были недоедание и минимальное воздействие солнечного света.
У пациентов с заболеваниями тонкой кишки, такими как целиакия, гипокальциемия может быть следствием снижения всасывания витамина D и кальция. Гипокальциемия редко наблюдалась у лиц, принимавших продукты с низким содержанием кальция, если уровень витамина D у них был в норме.
Дисфункция паращитовидных желез. Чаще всего это вызвано хирургическим вмешательством на щитовидной железе или другими ятрогенными поражениями. Но также может быть идиопатическим, если причина остается неясной.
Снижение уровня ПТГ в крови приводит к потере кальция почками из-за нарушения образования 1,25-D3. В редких случаях аналогичные биохимические изменения может имитировать резистентность тканей к ПТГ, даже если уровни ПТГ в крови высоки. Это состояние называется псевдогипопаратиреозом, который является генетически гетерогенным заболеванием. У некоторых пациентов могут быть дефекты развития скелета (например, наследственная остеодистрофия Олбрайта), а у родственников пациентов могут быть нарушения метаболизма кальция различной степени. Иногда есть только фенотипические признаки этого синдрома.
Редкие причины: инфильтрация паращитовидных желез тяжелыми металлами (при гемохроматозе, талассемии), медью – при болезни Вильсона, метастазами – при онкологических заболеваниях. Также могут нарушить функцию паращитовидных желез дефицит или передозировка магния.
Кальций
Питательные вещества для лечения гипотиреоза
Исследования показывают, что некоторые питательные вещества также играют определенную роль в болезни Хашимото. К ним относятся:
Витамин D
Исследователи обнаружили связь между низким уровнем витамина D и болезнью Хашимото. В одном исследовании из 218 человек с тиреоидитом Хашимото 85% имели недостаточный уровень витамина D.
Витамин D может вырабатываться в организме во время пребывания на солнце или потребляться с пищей и добавками. Поскольку многие взрослые проводят большую часть времени в помещении, низкий уровень витамина D становится все более распространенным явлением.
По данным Национального института здоровья (NIH), примерно 5-30 минут пребывания на солнце между 10 утра и 3 дня хотя бы два раза в неделю обычно приводит к достаточному количеству витамина D.
Если постоянное пребывание на солнце невозможно, рекомендуется принимать добавки, так как очень немногие продукты содержат достаточное количество витамина D. Лучшие пищевые источники витамина D включают:
- рыбий жир
- лосось
- тунец
- витаминизированный апельсиновый сок
- витаминизированное молоко
- сардины
- грибы
Селен
Низкий уровень селена часто встречается у многих людей с болезнью Хашимото. Селен является важным микроэлементом, важным для функционирования мозга, иммунитета и фертильности. Самое большое количество селена находится в щитовидной железе. Несколько исследований показали, что добавки селена могут быть полезны для людей с дисфункцией щитовидной железы.
Пищевые источники селена:
- бразильский орех
- палтус
- тунец
- устрицы
- сардины
- лобстер
- печень
- семечки подсолнуха
- яйца
Симптомы сальмонеллеза
Симптомы сальмонеллезной инфекции зависят от состояния здоровья человека (иммунитет, состав кишечной флоры и т. д.) и количества бактерий, попавших в организм. У некоторых людей болезнь протекает в легкой форме, иногда практически бессимптомно и проходит через 3 дня. У других симптомы могут быть гораздо более серьезными.
Наиболее распространенные симптомы сальмонеллеза: лихорадка, сильные боли в животе, диарея, тошнота, спазмы в кишечнике. Основной симптомом инфекции — диарея. Жидкий стул содержит примесь слизи, иногда крови. При микроскопическом исследовании присутствуют гранулоциты.
Если сальмонелла из кишечника попадает в систему кровообращения, инфекция проникает в различные органы и вызывает локализованные поражения: абсцессы (костей, суставов, внутренних органов), пневмонию, воспаление желчных протоков, костного мозга.
У некоторых людей, зараженных сальмонеллой, развивается синдром Рейтера. Его симптомы:
- боль в суставах;
- раздражение глаз;
- болезненное мочеиспускание.
Осложнение длится годами и приводит к хроническому артриту.
При острой форме заболевания начинается сильное обезвоживание, приводящее к недостаточности кровообращения, а в крайних случаях — к смерти (синдром псевдохолеры).
Что такое расстройство пищеварения?
Расстройства пищеварения — это группа состояний, которые развиваются, когда пищеварительная система не функционирует должным образом. Врачи разделили их на две категории
- Органические расстройства пищеварения: возникают при наличии структурных нарушений в пищеварительной системе, которые мешают ей нормально работать.
- Функциональные расстройства пищеварения: желудочно-кишечный тракт (ЖКТ) выглядит нормально, но плохо функционирует.
Некоторые из наиболее распространенных расстройств пищеварения:
- СРК
- синдром избыточного бактериального роста
- гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
- желчекаменная болезнь
- целиакия
- болезнь Крона
- язвенный колит
Примеры менее распространенных расстройств пищеварения включают:
- болезнь Гиршпрунга
- ахалазия
- болезнь Менетрие